一文总结 | 原醛症的4步诊断流程和早期诊断要点
2025-06-13 中国医学论坛报今日循环 中国医学论坛报今日循环 发表于上海
原醛症是继发性高血压最常见病因,诊断流程含筛查、确诊、分型及基因诊断。筛查推荐 ARR,确诊常用生理盐水或卡托普利试验,分型需结合影像与 AVS,MDT 模式可提升诊疗质量。
重点凝练
原发性醛固酮增多症(primary aldosteronism,PA;以下简称原醛症)是继发性高血压最常见的内分泌病因。
完整的原醛症诊断流程包括:筛查试验,确诊试验,分型诊断和基因诊断。
原发性醛固酮增多症(primary aldosteronism,PA;以下简称原醛症)是继发性高血压最常见的内分泌病因,但与原发性高血压相比,具有更高的心血管风险。流行病学的调查提示3.2%~12.7%的高血压患者可能存在原醛症,但只有<1%的患者被真正诊断出来。
原醛症的特征是血浆醛固酮水平异常升高,同时肾素水平被明显抑制。过度激活的盐皮质激素受体会导致血容量增加,高血压、低钾血症、酸中毒,引起心血管和肾脏系统受损,因此,原醛症的早期筛查和诊断就显得尤为重要。完整的原醛症诊断流程包括:筛查试验,确诊试验,分型诊断和基因诊断,但是目前关于原醛症的诊断流程复杂、检测方法各异并且诊断标准尚未统一,故今就原醛症的早期诊断的简化流程做一述评。

1 筛查实验
首先是明确原醛症的筛选人群。高血压伴低血钾是原醛的常见典型症状,但只有少部分原醛症患者存在低钾血症,而仅对高血压伴低血钾人群进行筛查,将会漏诊大量原醛症患者。
有关原醛症筛查的专家共识中推荐对以下人群进行筛查:
1. 持续性高血压(>150/100 mmHg)者;使用3种常规降压药(包括利尿剂)无法控制血压(<140/90 mmHg)的患者;使用≥4种降压药才能控制血压(<140/90 mmHg)的患者及新诊断的高血压患者。
2. 高血压合并自发性或利尿剂所致的低钾血症的患者。
3. 高血压合并肾上腺意外瘤的患者。
4. 早发性高血压家族史或早发(<40岁)脑血管意外家族史的高血压患者。
5. 原醛症患者中存在高血压的一级亲属。
6. 高血压合并阻塞性呼吸睡眠暂停的患者。
不过,流行病学调查也发现,部分血压控制良好的高血压患者也会是原醛症。
目前业界一般都推荐将血浆醛固酮与肾素活性比值(aldosterone-to-renin ratio,ARR)用作原醛症筛查指标。门诊开展随机ARR测定,可以很大程度上提高该病检出率,使部分患者得到早期诊断和治疗,但由于缺乏统一的诊断流程和检测方法,ARR的切点值变化范围非常大,值得注意的是年龄、性别、饮食、体位、血钾及肌酐等都是影响ARR的重要因素。
国内的共识推荐,当醛固酮单位为ng /dl,最常用阈值是30;当醛固酮单位为pmol/L,最常用阈值是150。研究发现,与化学发光法相比,使用质谱法对肾素进行检测,其检测值的特异性与敏感性都较好。
值得提出的是,某些药物会对ARR产生影响。
-
RAS系统阻滞剂会升高肾素水平,ARR发生假阴性;
-
β受体阻滞剂及利尿剂会降低肾素水平,而导致假阳性。
若临床上高度怀疑原醛症,却由于药物对筛查实验的检测值产生影响,则建议停用相关药物4~6周,改用对ARR影响不大的钙离子拮抗剂及α受体阻滞剂来进行药物控制,再行检测。此外,也有研究提出,在筛查醛固酮、肾素及ARR时,应当更加重视肾素水平是否被抑制。在口服降压药物的患者中进行原醛症筛查时,若发现肾素浓度<8 mIU/L,肾素活性<1 ng/ml,应当进一步完善24小时尿醛固酮、尿钾和尿钠的检测(图1)。
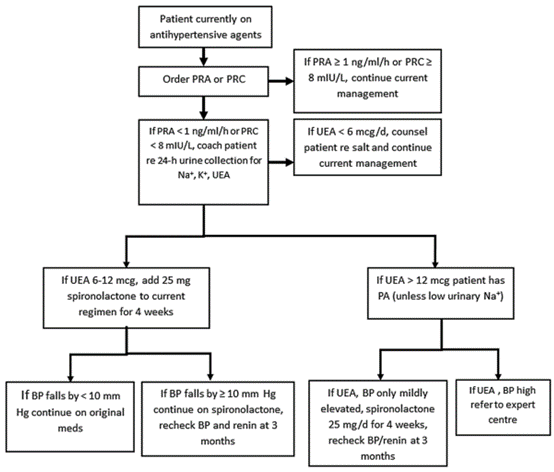
图1 根据肾素水平筛查原醛症的推荐流程
2 确诊实验
对于ARR阳性患者,推荐进行≥1种确诊试验以明确诊断。但对于合并自发性低钾血症、血浆肾素水平低于可检测水平且醛固酮>20 ng/dl的患者,建议直接诊断原醛症而无需进行额外的确诊试验。
目前主要有4种确诊试验,包括口服高钠饮食、氟氢可的松试验、生理盐水试验及卡托普利试验。口服高钠饮食、氟氢可的松试验由于操作烦琐、准备时间较长、国内无药等原因,目前临床很少开展;相比之下,更为推荐生理盐水试验和卡托普利试验。
-
生理盐水试验的灵敏度和特异度较高,但由于血容量急剧增加,会诱发高血压危象及心功能衰竭,对于那些血压难以控制、心功能不全及有严重低钾血症的患者不应进行此项检查;
-
卡托普利试验是一项操作简单、安全性较高的确诊试验,但此试验存在一定的假阴性,部分特醛症患者血醛固酮水平可被抑制。
下面表1列出了两种确诊试验的方法和结果判定。
表1 原醛症的两种确诊试验
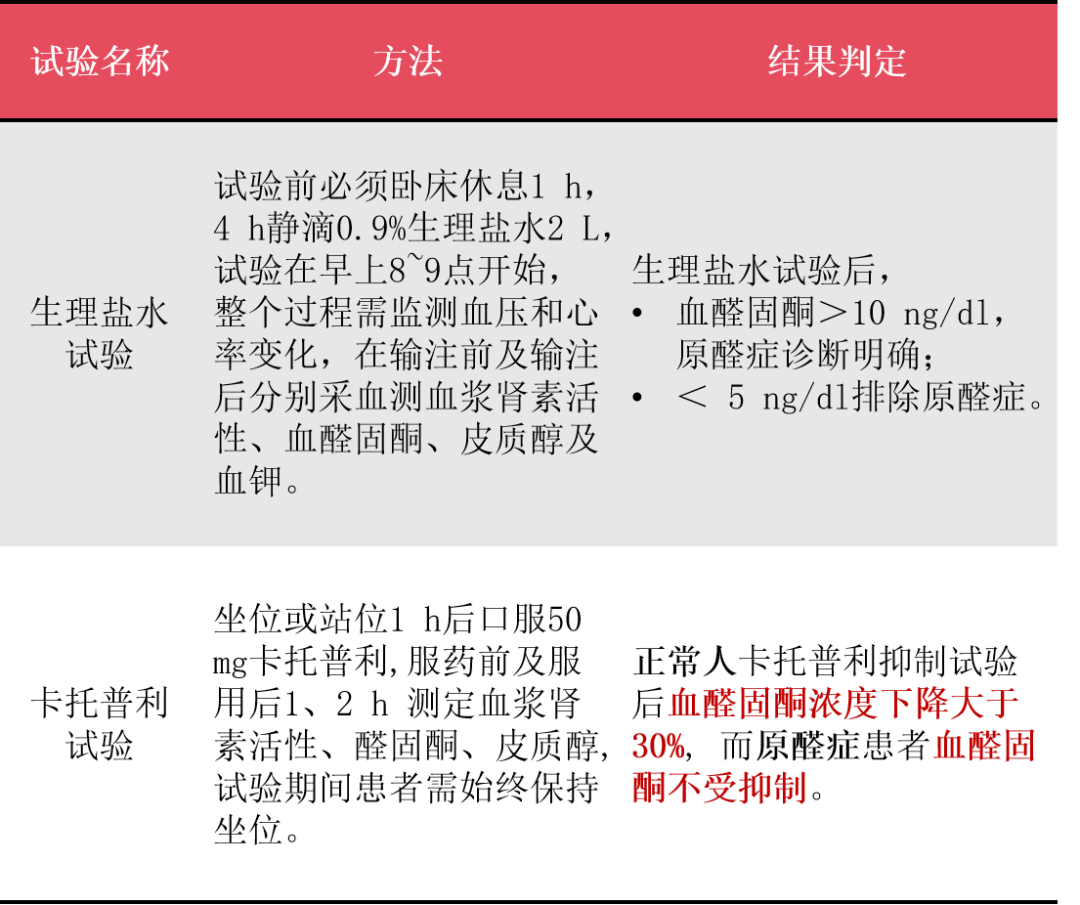
3 原醛症分型
原醛症从临床诊断上分为6型,即醛固酮瘤、特醛症、原发性肾上腺皮质增生、家族性醛固酮增多症、分泌醛固酮的肾上腺皮质癌及异位醛固酮分泌瘤。
原醛症的分型诊断一直是临床上的难点,在很大程度会影响治疗方案的选择,所以临床医生要结合生化指标、影像学表现及双侧肾上腺静脉采血(AVS)结果进行综合分析。
肾上腺CT扫描相比AVS,相对无创,而且各级医院均可开展,故建议所有确诊原醛症的患者行肾上腺CT扫描以排除肾上腺巨大肿瘤;如患者愿意手术治疗且手术可行,肾上腺CT提示有单侧或双侧肾上腺形态异常(包括增生或腺瘤),需进一步行双侧AVS以明确有无优势分泌。
另外,年龄在20岁以下原醛症患者,或有原醛症或早发脑卒中家族史的患者,应做基因检测以确诊或排除家族性醛固酮增多症1型。对于发病年龄很轻的原醛症患者,建议行KCNJ5基因检测排除家族性醛固酮增多症3型。
为方便大家操作,下面附有一个简易的原醛症诊断流程图供大家参考。
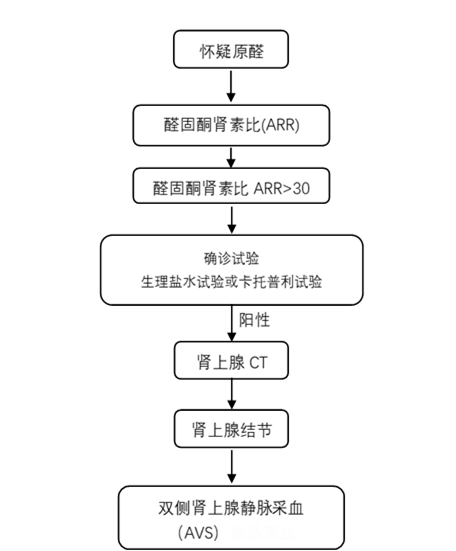
4 MDT诊疗模式
随着各个亚专业不断发展,多学科诊疗模式(Multi- disciplinary team,MDT)是指由多学科的专家围绕某一病例来进行讨论,在综合各学科意见的基础上,为患者制定出最佳的治疗方案。这种多学科综合治疗的模式是以患者为中心,能够实现个体化治疗的特点。
从上述的诊断流程,大家不难发现,原醛症的诊断和治疗,往往涉及心内科、内分泌科和泌尿外科、介入科等多个学科,故MDT在原醛症的规范化诊疗中具有一定优势,多学科共同参与讨论疾病的诊断,有助于早期识别涉及高血压中的可能的原醛症患者,及时诊断该疾病,从而提出更适合患者的最佳治疗方案,并由相关学科单独或多学科联合执行该治疗方案,从而保证高质量的诊治建议和最佳的治疗计划,避免过度诊疗和误诊误治,让患者获益最大化。
MDT有3个关键词:
以患者为中心
多学科协作
规范化诊疗
建立以原醛症为主线的MDT,可以实现团队协作和规范化诊疗模式为主要特点,规避了传统的个体式经验性诊疗模式的缺点,将充分发挥多学科协作优势,提高对原醛症的筛查意识,规范原醛症的诊疗流程,使得涉及的各学科的业务水平能在不断的积累中得到长足的进步,进而使得医院整体技术水平得到提升,为患者提供团队式医疗服务,最终受益于患者。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
















#原发性醛固酮增多症# #诊断流程#
4